ВВЕДЕНИЕ
По данным Всемирной организации здравоохранения, от хронических неинфекционных заболеваний (ХНИЗ) в мире ежегодно умирает 41 млн человек, что составляет 71% всех случаев смерти, из них более 15 миллионов умирают в возрасте от 30 до 69 лет [1].
На сегодняшний день в России инсульт занимает второе место в структуре смертности после ишемической болезни сердца (ИБС). Показатели смертности и заболеваемости от этой патологии среди лиц трудоспособного возраста увеличились за последнее время более чем на 30% [2].
По данным официальной статистики, каждый год в нашей стране от острого нарушения мозгового кровообращения (ОНМК) погибает около полумиллиона человек. У каждого пятого, перенесшего инсульт, в течение года развивается повторное сосудистое событие, при котором вероятность летального исхода увеличивается в несколько раз [2, 3].
Среди подтипов ишемического инсульта (ИИ) особое место занимает лакунарный инсульт (ЛИ), составляющий около 25% от общего числа и патогенетически чаще всего связанный с церебральной микроангиопатией [4–6]. ЛИ представляют собой небольшие по величине (до 15 мм в диаметре) инфаркты мозга, 80% из которых верифицируются в перивентрикулярной области, базальных ганглиях, таламусе, а 20% – в стволе мозга, мозжечке. Их развитие связывается с поражением мелких (40–80 мкм в диаметре) перфорирующих ветвей передней, средней, задней и основной артерии [7].
Внедрение в практику неинвазивных методов нейро- и ангиовизуализации, а именно рентгеновской компьютерной томографии и особенно магнитно-резонансной томографии, позволяет диагностировать не только различные виды инсульта, но и мелкоочаговые, диффузные формы патологии головного мозга [8].
ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ
Пациентка С., 61 год, поступила в январе 2022 г. в неврологическое отделение с жалобами на общую слабость, недомогание, утомляемость, головокружение, подъем артериального давления (АД) до 200/100 мм рт.ст.
Из анамнеза заболевания известно, что в течение длительного времени больная отмечала подъемы АД (максимальные – до 200/100 мм рт.ст.), принимает на постоянной основе антигипертензивную терапию. Пациентка отметила резкое ухудшение самочувствия, связанное с впервые возникшим генерализованным судорожным приступом, продолжительностью до нескольких минут, который купировался самостоятельно. Была вызвана бригада скорой медицинской помощи, и больная с подозрением на ОНМК в экстренном порядке была госпитализирована в неврологическое отделение с целью выявления причин настоящего события, проведения лечебных и реабилитационных мероприятий, разработки вторичной профилактики, выполнения дифференциальной диагностики со структурной фокальной эпилепсией.
Данные анамнеза жизни: росла и развивалась согласно возрасту. Аллергологический анамнез не отягощен. Серьезных травм и операций не было. Вредные привычки – злоупотребляет алкоголем.
Объективное состояние при поступлении было оценено как средней степени тяжести. Сознание ясное, пациентка нормостенического телосложения. Кожные покровы обычной окраски, чистые, видимые слизистые бледно-розовые, влажные, язык розовый влажный. Доступные для пальпации лимфатические узлы не увеличены, мягко-эластической консистенции, безболезненные, не спаяны между собой и окружающими тканями, кожа над ними не изменена. Температура тела 36,6 °C. Щитовидная железа не увеличена, безболезненная. Мышцы развиты нормально, безболезненны, тонус сохранен. Одышки нет. Чистота дыхательных движений 16/мин. Патологическое дыхание отсутствует. Перкуторный звук нормальный. Границы легких соответствуют норме. Пульс на лучевых артериях нормальный, ритмичный, удовлетворительного наполнения. Верхушечный толчок расположен в V межреберье, на 1,5 см кнутри от среднеключичной линии. Границы сердца в норме. При аускультации тоны сердца ритмичны, приглушены, частота сердечных сокращений (ЧСС) 75 уд/мин, АД 140/90 мм рт.ст. Живот обычной формы, пальпация безболезненна. Печень пальпируется, желчно-пузырные симптомы отсутствуют. Селезенка не пальпируется. Стул оформленный, регулярный, дефекация безболезненна. Область почек визуально не изменена, при пальпации почки безболезненны, симптом поколачивания отрицательный с обеих сторон. Мочевой пузырь не пальпируется, зона проекции мочевого пузыря при пальпации безболезненна. Мочеиспускание свободное, безболезненное. Диурез адекватный – 1500 мл/сут.
Неврологический статус: уровень сознания ясный, пациентка контактна, адекватна, ориентирована пространстве и личности, астенизирована, эмоционально лабильна. Гипосмия, аносмия не выявлены. Нистагма, страбизма, пареза нет. Сухожильные и периостальные рефлексы оживлены с расширением рефлексогенных зон S>D, положительный симптом Бабинского слева, объем движений в конечностях с двух сторон полный, сила и темп в проксимальных и дистальных отделах верхней и нижней конечностей справа – 5 баллов, проксимальных и дистальных отделах верхней и нижней конечностей слева – 5 баллов, отрицательный верхний и нижний синдром Барре справа. Походка атактическая, брюшные рефлексы сохранены с двух сторон, мышечный тонус в конечностях с двух сторон не изменен; в позе Ромберга шаткость без определенной сторонности, пяточно-коленную пробу выполняет с интенцией D=5. Убедительных нарушений поверхностной, глубокой и сложных видов чувствительности не обнаружено, на момент осмотра менингеальных симптомов и эпилептических припадков нет. Пальпация остистых отростков и паравертебральных точек шейного, грудного и поясничного отделов позвоночника безболезненна, мышечно-тонического синдрома нет, синдромы натяжения отрицательны.
Результаты лабораторных исследований пациентки представлены в таблицах 1–4.
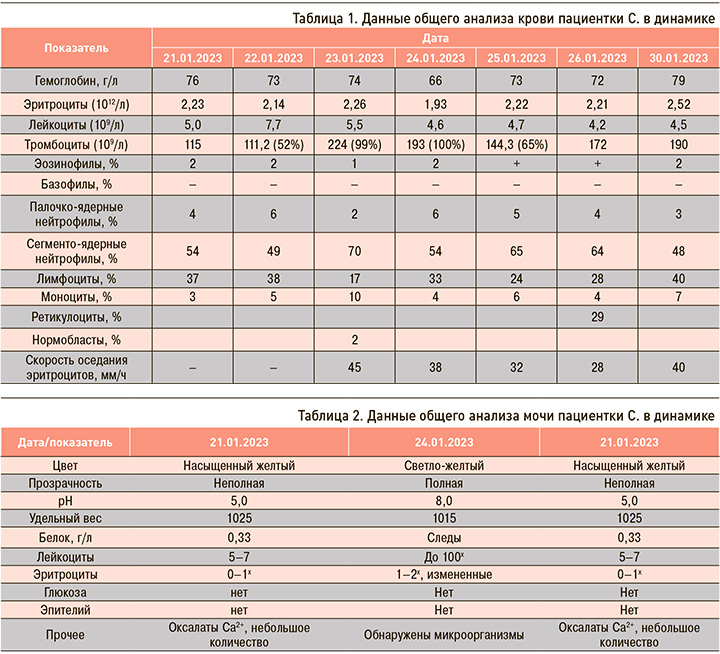
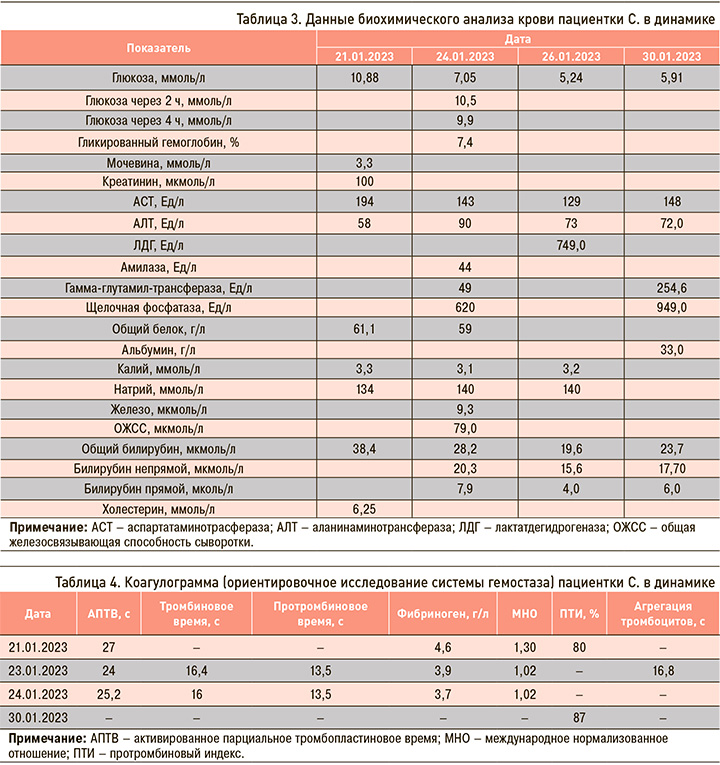
С целью исключения инсульта в бассейне правой средней мозговой артерии, а также нетравматического кровоизлияния на фоне высоких показателей АД и инсулоподобного течения опухоли головного мозга, пациентка С. была направлена на спиральную компьютерную томографию (СКТ) головного мозга, в результате которой не были получены данные в пользу ОНМК по геморрагическому типу, однако были верифицированы признаки заместительной гидроцефалии. Повторное исследование не показало изменений динамики показателей относительно предыдущего.
По результатам ультразвуковой и транскраниальной допплерографии брахиоцефальных артерий и сосудов головы было установлено, что артерии каротидного бассейна с обеих сторон проходимы, кровоток не изменен, периферическое сопротивление в пределах нормы. Наличие атеросклеротических бляшек выявлено не было, но отмечено незначительное утолщение комплекса интима-медиа (КИМ). Позвоночные артерии с обеих сторон также проходимы, без признаков сужения и изменений кровотока. Артерии виллизиева круга визуализировались нечетко.
По данным эхокардиографии (ЭхоКГ) отмечены незначительная гипертрофия стенок левого желудочка (задняя стенка левого желудочка, межжелудочковая перегородка до 13 мм), наличие диастолической дисфункции правого и левого желудочка 1-го типа, начальные признаки дегенеративных изменений аортального и митрального клапанов, а также недостаточность трикуспидального клапана 0–1-й степени.
В ходе выполнения электрокардиографии (ЭКГ) было зафиксировано проявление ишемии миокарда передней распространенной области и нижней стенки левого желудочка.
Данные ультразвукового исследования (УЗИ) почек и надпочечников: размеры правой почки – 105×55 мм, паренхима до 20 мм, размеры левой почки – 107×44 мм, паренхима до 18 мм. Чашечно-лоханочный комплекс не расширен, паренхимы эхогенности, пирамидки не локализуются, при цветном допплеровском картировании (ЦДК) кровоток не изменен. Надпочечники с обеих сторон не локализуются.
При проведении УЗИ органов брюшной полости была верифицирована выраженная гепатомегалия за счет увеличения правой доли, а также диффузные изменения печени по типу жирового гепатоза, увеличение поджелудочной железы утолщения стенки желчного пузыря.
Исходя из того, что в анамнезе у пациентки был отмечен генерализованный судорожный приступ, с целью опровержения или подтверждения вероятности его возникновения, связанной с заболеваниями периферической нервной системы, была выполнена игольчатая электромиография, в ходе которой было отмечено незначительное увеличение амплитуд потенциала двигательной единицы (ПДЕ) в правой передней большеберцовой мышце за счет незначительной неврогенной перестройки ПДЕ (аксонопатия периферических нервов). При этом спонтанная активность зарегистрирована не была.
По данным электроэнцефалограммы, у пациентки имелись умеренные изменения электрогенеза регуляторного характера (дезорганизованный тип электроэнцефалограммы с усилением высокочастотной низкоамплитудной бета-активности). Однако при выполнении проб с гипервентиляцией и 30-минутном мониторинге электроэнцефалограммы в покое значимых изменений электрогенеза зафиксировано не было. Основной ритм соответствовал возрасту, фотопароксизмальная реакция, а также эпилептиформная активность в записи отсутствовали. Реактивность и лабильность регуляторных систем в норме.
Пациентка была консультирована рядом специалистов.
Осмотр кардиолога: на момент поступления жалоб не предъявляет. Из анамнеза: повышение цифр АД длительное время, принимает регулярно антигипертензивную терапию. На ЭКГ выявлены признаки ишемии миокарда передней распространенной области и нижней стенки миокарда. На ЭхоКГ отмечена незначительная гипертрофия стенок левого желудочка (задняя стенка левого желудочка, межжелудочковая перегородка до 13 мм), наличие диастолической дисфункции правого и левого желудочка 1-го типа, начальные признаки дегенеративных изменений аортального и митрального клапанов, а также недостаточность трикуспидального клапана 0–1-й степени.
Диагноз: гипертоническая болезнь III стадии, 1-й степени, группа стратификационного риска очень высокая. ИБС. Безболевая форма ишемии миокарда?
Осмотр гематолога: на основании анамнеза (со слов пациентки, снижение гемоглобина впервые обнаружено около 6 мес назад, коррекции не проводилось, медицинской документации не предоставлено, имеет место злоупотребление алкоголем), жалоб пациентки (рвота каждое утро на протяжении месяца), объективного осмотра (желтушность склер) и результатов лабораторных исследований (гемоглобин – 74 г/л, гиперхромия и макроцитоз, железо – 9 мкмоль/л, билирубинемия – 28 мкмоль/л за счет обеих фракций) выставлен диагноз: анемия смешанного генеза, 3-й степени тяжести, мегалобластная, железодефицитная. Нельзя исключать гемолитическую анемию.
Осмотр офтальмолога: жалобы на постепенное ухудшение зрения вблизи, слезотечение. Веки не изменены, положение глаз правильное, конъюнктива спокойная, роговица прозрачная, передняя камера мелкая, средняя, глубокая, влага передней камеры прозрачная, хрусталик прозрачный, диск зрительного нерва бледно-розовый, границы четкие.
Диагноз: пресбиопия обоих глаз.
Осмотр эндокринолога: индекс массы тела 28,9 кг/ м2, кожные покровы бледно-розовой окраски, тургор сохранен. Гликозилированный гемоглобин – 7,4%, гликемия – 10,5 ммоль/л, АСТ – 143 МЕ/л, АЛТ – 90 МЕ/л, билирубин общий – 28,2 мкм/л.
Диагноз: сахарный диабет 2-го типа. Целевой уровень гликозилированного гемолобина <8%.
На основании данных жалоб, анамнеза, данных лабораторных и инструментальных обследований, консультации специалистов пациентке было назначено следующее лечение: низкокалорийная диета; инозин + никотинамид + рибофлавин + янтарная кислота 10 мл; натрия хлорида 0,9% 200 мл; омепразол 20 мг; ацетилсалициловая кислота 100 мг 1 раз/сут; ламотриджин 25 мг 1 раз/сут; бисопролол 5 мг; лозартан 25 мг; метоклопрамид 2 мл; спиронолактон 25 мг; магния сульфат 25% 10 мл; меглюмина натрия сукцинат 500 мл; адеметионин 800 мг; фолибер (цианокобаламин + фолиевая кислота); цианокобаламин 1000 мкг; железа сульфат; инсулин короткого действия по 3 ЕД 3 раза/ сут подкожно перед приемом пищи.
На 3-и сутки у пациентки был зафиксирован повторный генерализованный приступ в стационаре, который сопровождался нарушением сознания и появлением фокального компонента в виде насильственных движений в правой руке. Приступ был купирован, и рекомендовано продолжение назначенной терапии.
На фоне проводимой терапии в состоянии пациентки наблюдалась положительная динамика в виде улучшения общего самочувствия, снижения значений АД их стабилизация.
Пациентка выписана из стационара в удовлетворительном состоянии на 14-е сутки с заключительным диагнозом:
- основной: ишемический инсульт в бассейне правой средней мозговой артерии, лакунарный патогенетический подтип по TOAST, острый период. Левосторонняя пирамидная недостаточность. Парез мимической мускулатуры по центральному типу слева;
- фоновое: гипертоническая болезнь II стадии, 1-й степени, группа риска 4 (очень высокий). Хроническая сердечная недостаточность 1-й стадии, функциональный класс 2. Сахарный диабет 2-го типа (целевой уровень гликозилированного гемоглобина менее 8%);
- сопутствующий: дисциркуляторная энцефалопатия II стадии (дисметаболическая, гипертоническая. атеросклеротическая). элементы псевдобульбарного синдрома, вестибуло-атактический синдром. ИБС: безболевая ишемия миокарда. Эпилепсия с фокальными моторными приступами, вторично-генерализованными судорогами с нарушением осознания неизвестной этиологии. Анемия смешанного генеза, 2-й степени тяжести (мегалобластная, железодифецитная). Реактивный тромбоцитоз. Пресбиопия обоих глаз. Хронический гепатит неуточненный умеренной степени активности. Органическое эмоционально-лабильное расстройство.
При выписке пациентке были даны следующие рекомендации.
1. Наблюдение у невролога, кардиолога, гастроэнтеролога, гематолога, эндокринолога, терапевта, окулиста, в поликлинике по месту жительства.
2. Контроль АД, ЧСС 2–3 раза/сут.
3. Выполнение ЭКГ в динамике, проведение повторного лабораторного исследования через 3 мес, УЗИ брахиоцефальных артерий, транскраниального дуплексного исследования сосудов головного мозга через 12 мес.
4. Лечебно-физическая культура, физиотерапевтическое лечение.
5. Лозартан 25 мг 2 раза/сут на постоянной основе.
6. Бисопролол 2,5 мг 1 раз/сут утром на постоянной основе.
7. Спиринолактон 25 мг 1 раз/сут утром на постоянной основе.
8. Ацетилсалициловая кислота 100 мг 1 раз/сут вечером на постоянной основе.
9. Аторвастатин 20 мг 1 раз/сут вечером на постоянной основе.
10. Сульфат железа (II) 80 мг 2 раза/сут в течение 2 мес.
11. Цианокобаламин 200 мкг внутримышечно 1 раз/сут в течение 14 дней, затем 1 раз/нед в продолжение 1 мес.
12. Фолиевая кислота 400 мг 1 раз/сут в течение 2 мес.
13. Адеметионин 800 мг 1 раз/сут внутривенно капельно на 200 мл физиологического раствора хлорида натрия в течение 14 дней.
14. Рабепрозол 20 мг 1 раз/сут утром в течение 2 недели.
15. Леветирацетам 500 мг 2 раза/сут на постоянной основе.
16. Этилметилгидроксипиридина сукцинат 250 мг по 3 раза/сут в течение 3 мес.
ЗАКЛЮЧЕНИЕ
Среди ИИ на долю атеротромботического и в равной степени лакунарного ИИ приходится 16% случаев этой группы заболеваний, кардиоэмболического – 29%, инсульта вследствие более редких причин – 3%, инсульта неизвестной этиологии – 36% [9, 10]. Высокий уровень сопутствующей патологии у пациента относится к объективным причинам, затрудняющим своевременную диагностику инсультов. В то же время коморбидность является одной из причин более тяжелого течения основной патологии и большей частоты развития неблагоприятных исходов. Сопутствующая патология, с одной стороны, может выступать, в качестве конкурирующего заболевания и усугублять состояние пациента, с другой, играть определяющую роль в патогенезе развития болезни. Основная особенность клинической картины инсульта и транзиторной ишемической атаки – внезапное появление очаговой (и в некоторых случаях общемозговой) неврологической симптоматики. Симптомы могут быть преходящими (длиться от нескольких секунд до нескольких часов) или сохраняться в течение продолжительного периода времени. Клиническая картина не позволяет достоверно определить тип инсульта (ишемический или геморрагический), поэтому выполнение компьютерной томографии или магнитно-резонансной томографии головного мозга обязательно для всех пациентов с подозрением на инсульт [11, 12]. Тем не менее клинические симптомы могут служить основой топического диагноза в ситуации, когда очаг инфаркта не визуализирован [13].
Выявление механизмов формирования цереброкардиоренальных взаимодействий у больных с нарушениями мозгового кровообращения позволяет расширить перечень факторов риска цереброваскулярных заболеваний и улучшить адекватную диагностику для проведения первичной и вторичной профилактики. Только при комплексной оценке функционирования жизнеобеспечивающих систем организма, какими являются головной мозг, сердце, почки, возможно адекватно оценивать и корректировать системный гомеостаз пациента с цереброваскулярными заболеваниями и коморбидной патологией.
В представленном клиническом случае полное комплексное персонализированное лечение позволило достичь значимого результата, несмотря на превалирование факторов, способствующих неблагоприятному исходу [14, 15].



